Úvod
Streptococcus pneumoniae běžně označovaný jako pneumokok patří k nejčastějším bakteriálním původcům onemocnění u dětí. Pneumokokové infekce mají velmi různorodé manifestace a klinické jednotky od slizničních onemocnění (akutní otitis media, akutní rhinosinusitis), přes závažnější pneumonie až po invazivní pneumokoková onemocnění, k nimž patří především akutní purulentní meningitida a sepse. Pneumokokové infekce jsou v České republice stále významnou příčinou morbidity i mortality u dětí. Riziko pneumokokových infekcí a jejich komplikací je závislé na věku a přítomnosti chronických onemocnění.
Popis onemocnění
Pneumokokové infekce dělíme na tzv. invazivní, při nichž se pneumokok vyskytuje na normálně sterilních anatomických místech, např. bakteriémie, bakteriemická pneumonie, purulentní meningitida a další méně časté nosologické jednotky a infekce slizniční, k nimž patří akutní otitis media a akutní bakteriální rhinosinusitida. S. pneumoniae patří k nejčastějším bakteriálním příčinám invazivních i slizničních infekcí. Klinické manifestace onemocnění jsou závislé na anatomické lokalizaci infekce. Pneumokoková meningitida má z pneumokokových infekcí nejvyšší smrtnost.
Etiologie a epidemiologie
Streptococcus pneumoniae je gram‑pozitivní diplokok s polysacharidovým pouzdrem. Na základě antigenní charakteristiky polysacharidového pouzdra je definováno >100 sérotypů pneumokoků; jednotlivé příbuzné sérotypy se zařazují do séroskupin.
Incidence invazivních pneumokokových onemocnění je u dětí nejvyšší v kojeneckém věku a s věkem postupně klesá. V letech 2019 až 2022 se incidence invazivních pneumokokových onemocnění v České republice v kojeneckém věku i přes hrazené očkování v rámci národního imunizačního programu pohybovala v rozmezí 0,9 (v pandemickém roce 2021) až 9,7 (v roce 2019) na 100 tisíc dětí a stále dochází i k ojedinělým dětským úmrtím. Riziko invazivních pneumokokových onemocnění je kromě věku závislé na přítomnosti rizikových faktorů ve formě chronických onemocnění (vyjmenovaných níže).
Riziko pneumokokových infekcí je vyšší v zimních měsících, kdy jsou sliznice vnímavější z důvodu virových respiračních infekcí.
Očkovací látky
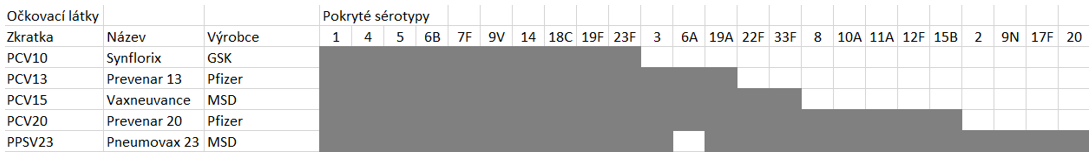
Pneumokokové vakcíny jsou sérotypově specifické a dělíme je na vakcíny polysacharidové (PPSV), kde aktivní látkou jsou polysacharidy bakteriálního pouzdra, a na vakcíny konjugované (PCV), ve kterých jsou tyto polysacharidy navázány na proteinový nosič. Polysacharidové a konjugované vakcíny mají odlišné imunologické vlastnosti. Výhodou konjugovaných vakcín je účinnost u malých dětí mladších než 2 roky, účinnost v prevenci slizničních infekcí a nosičství, vyšší účinnost u osob s imunokompromitujícími stavy a delší perzistence imunity. Výhodou polysacharidové vakcíny je větší sérotypové pokrytí.
V EU jsou pro dětský věk registrované a v ČR dostupné 4 konjugované očkovací látky označované zkratkou PCV s číslem korespondujícím s počtem pokrytých sérotypů a 1 polysacharidová vakcína:
Účinnost a imunogenicita očkování
Účinnost konjugovaných pneumokokových očkovacích látek v prevenci invazivních pneumokokových onemocnění byla poprvé prokázána ve velkých klinických studiích před registrací 7valentní vakcíny. Po jejím zavedení do rutinního očkování USA v roce 2000 a později i v dalších zemích byl pozorován pokles invazivních pneumokokových onemocnění a v menší míře i pneumonií a otitid. Nepřímým efektem očkování dětí byl též pokles incidence onemocnění u dospělých, především u seniorů. Vícevalentní očkovací látky byly později registrovány na základě studií imunogenicity.
Bezpečnost očkování
Konjugované pneumokokové vakcíny nemají žádné specifické nežádoucí účinky. Reaktogenita lokální i celková je srovnatelná s jinými očkovacími látkami kojeneckého věku. Podobně jako u jiných vakcín může po podání velmi vzácně dojít k anafylaktické reakci, zejména u starších dětí. Postvakcinační synkopa je pravděpodobnější v adolescentním věku a není způsobena účinnou látkou, ale procedurou vakcinace.
Indikační, rizikové skupiny
Doporučení pro očkování dětí je závislé na věku, přítomnosti rizikových faktorů a vakcinační anamnéze. Pro všechny děti mladší než 5 let je indikováno očkování konjugovanou pneumokokovou vakcínou. Pro děti ve věku 5 a více let je vakcinace indikována pouze v případech, že se u nich vyskytují vybraná chronická onemocnění, která zvyšují riziko pneumokokových onemocnění.
K rizikovým faktorům, a tedy indikacím k očkování u dětí ve věku 5 a více let patří následující onemocnění:
- Chronická onemocnění srdce: K vakcinaci jsou indikované děti s klinicky významnými onemocněními srdce, mezi něž patří především cyanotické vrozené srdeční vady, vrozené vady s kardiální insuficiencí nebo získaná onemocnění s kardiální insuficiencí. Indikaci k očkování mají také děti před a po kardiochirurgické operaci. Klinicky málo významné vrozené srdeční vady, například klinicky nevýznamný defekt komorového septa, nejsou indikací k vakcinaci.
- Chronická onemocnění plic a dýchacích cest: K vakcinaci jsou indikované děti, které mají významné chronické onemocnění plic nebo dýchacích cest. Indikaci k očkování mají děti s perzistentním astmatem (všechny děti na chronické protiastmatické terapii), s cystickou fibrózou a dalšími respiračními onemocněními.
- Diabetes mellitus.
- Chronická renální insuficience a nefrotický syndrom (chronická renální insuficience stupně 4 a 5 a nefrotický syndrom patří mezi imunokompromitující stavy a představují obzvlášť vysoké riziko).
- Chronická jaterní onemocnění, včetně jaterní cirhózy a biliární atrézie.
- Chronická neurologická onemocnění zhoršující clearance orální sekrece.
- Invazivní meningokokové nebo pneumokokové onemocnění v anamnéze.
- Kochleární implantát.
- Únik mozkomíšního moku z důvodu traumatu nebo ventrikuloperitoneálního zkratu.
- Imunokompromitující stavy, k nimž patří například:
- anatomická asplenie kongenitální nebo získaná (trauma, splenektomie),
- funkční asplenie, především hemoglobinopatie,
- kongenitální imunodeficity,
- získané imunodeficity,
- imunosupresivní terapie a radioterapie,
- onkologická a hematoonkologická onemocnění,
- transplantace solidních orgánů,
- chronické renální selhání stupně 4 nebo 5,
- nefrotický syndrom,
- transplantace hematopoetických kmenových buněk.
Očkovací schémata a způsob očkování
Vzhledem k pokrytí sérotypů, epidemiologické situaci a imunologickým vlastnostem očkovacích látek, se doporučuje pro děti používání pouze konjugovaných vakcín PCV13, PCV15 a PCV20. Vakcíny PCV15 a PCV20 jsou preferovány před PCV13. Očkování dětí s aplikací PCV10 vakcíny v minulosti je považováno za platné, přeočkování není pro zdravé děti nutné.
Pro děti s rizikovými faktory se přednostně doporučuje PCV20. Předchozí použití schématu s využitím vakcín PCV10, PCV13 nebo PCV15 je třeba u dětí v riziku doplnit podáním alespoň jedné dávky PCV20.
Děti jsou z pohledu rizika rozděleny do několika skupin, pro které jsou specifická očkovací schémata:
1. zdravé děti (bez rizikových faktorů),
2. předčasně narozené děti,
3. děti se zvýšeným rizikem,
4. děti po transplantaci hematopoetických kmenových buněk.
Očkování zdravých dětí (dětí bez rizikových faktorů)
K rutinní vakcinaci donošených dětí se doporučuje schéma 2+1 pro PCV15 a PCV13 a schéma 3+1 pro PCV20.
Schéma 2+1 označuje očkování 2 dávkami ve 2 a 4 měsících s aplikací posilující dávky v 11 až 13 měsících věku. Minimální věk pro podání první dávky je 8 týdnů a minimální a zároveň doporučený interval mezi první a druhou dávkou je 8 týdnů. Retrospektivně se považuje za platnou i dávka podána nejdříve v 6 týdnech a dávka podaná po intervalu alespoň 4 týdny. Posilující dávku je možné podat nejdříve v 11 měsících. Minimální interval mezi druhou a posilující (poslední) dávkou je 8 týdnů.
Schéma 3+1 označuje očkování 3 dávkami s podáním první dávky ve 2 měsících v intervalu 4‑8 týdnů mezi dávkami s aplikací posilující dávky ve 12 až 15 měsících, nejdříve v 11 měsících. Minimální věk pro podání první dávky je 8 týdnů a minimální intervaly mezi dávkami primovakcinace jsou 4 týdny. Retrospektivně se považuje za platnou i dávka podána nejdříve v 6 týdnech. Minimální interval mezi třetí a posilující (poslední) dávkou je 8 týdnů.
Záchytné schéma
Záchytné schéma se použije, pokud očkování není zahájeno včas podle standardního schématu. Záchytné schéma neposkytuje včasnou ochranu a nedoporučuje se jím cíleně nahrazovat standardní schéma. Záchytné schéma je dáno věkem a počtem dříve podaných dávek. I při překročení doporučeného intervalu se všechny dříve podané dávky považují za platné.
Při zahájení očkování v prvních 7 měsících života (v měsících 3‑6) se postupuje stejně jako při standardním schématu. Při zahájení očkování ve věku 7‑11 měsíců se u PCV13, PCV15 i PCV20 aplikují 2 dávky v intervalu 4‑8 týdnů a třetí (posilující) dávka ve věku 12‑15 měsíců, nejdříve 8 týdnů po předchozí dávce.
Při zahájení očkování ve věku 12‑23 měsíců se podají 2 dávky v intervalu 8 týdnů.
Při zahájení očkování ve věku 2‑4 roky se aplikuje 1 dávka.
U zdravého dítěte ve věku 5 a více let se očkování nezahajuje, a pokud je dítě nekompletně očkované, tak se schéma ani nedokončuje.
Očkování předčasně narozených dětí
Za předčasně narozené děti se považují děti narozené dříve než v gestačním věku 37 týdnů.
Předčasně narozené děti mají zvýšené riziko pneumokokových infekcí a je potřeba je očkovat včas. Odkládání zahájení vakcinace je u předčasně narozených dětí velmi nežádoucí, protože oddaluje potřebnou ochranu a zbytečně pro dítě zvyšuje riziko závažného onemocnění.
Předčasně narozené kojence, kteří jsou ve věku 8 týdnů stále hospitalizováni, se doporučuje očkovat, pokud je to možné, ještě před propuštěním z novorozeneckého oddělení nebo bezprostředně po propuštění v souladu s Doporučením České vakcinologické společnosti ČLS JEP a České neonatologické společnosti (ČNeoS) ČLS JEP k očkování předčasně narozených novorozenců.
Pokud nedonošené dítě není očkované během hospitalizace, propouštěcí zpráva by měla obsahovat doporučení k včasné vakcinaci po jeho propuštění.
Pro předčasně narozené děti se doporučuje PCV15 nebo PCV20 ve schématu 3+1. Pro předčasně narozené děti, u nichž již bylo očkování zahájeno jinou očkovací látkou, se doporučuje dokončení schématu vakcínami PCV15 nebo PCV20. Kompletní očkování předčasně narozených dětí PCV10 nebo PCV13 je retrospektivně považováno za platné.
Záchytné schéma u předčasně narozených dětí je stejné jako u dětí narozených v termínu.
Očkování dětí (do 17 let věku) s rizikovými faktory (uvedenými výše)
Pokud se předpokládá rizikového faktoru v budoucnosti, očkování se provádí ještě před vznikem této rizikové situace, tedy např. před splenektomií, imunosupresivní terapií, zavedením kochleárního implantátu apod.
Časování očkování u dětí s imunokompromitujícími stavy závisí na stupni a předpokládaném trvání imunokompromitu. Účinnost vakcinace může být u těchto dětí nižší, ale jejich ochrana je velmi důležitá. Odklad očkování maximálně o 6 měsíců při předpokladu zlepšení imunokompetence v tomto časovém horizontu je přijatelný. Vakcinace by se u dětí s imunokompromitujícími stavy neměla odkládat, pokud nelze v tomto časovém horizontu předpokládat zlepšení imunokompetence. Neživé vakcíny nemají u pacientů s imunokompromitujícími stavy zvýšené riziko nežádoucích účinků a potřeba jejich včasné ochrany převyšuje riziko nižší účinnosti.
Pro děti s rizikovými faktory se doporučuje v závislosti na věku schéma 3+1 resp. záchytné schéma s použitím očkovací látky PCV20. Pokud mají děti s rizikovými faktory očkování zahájené jinou očkovací látkou, schéma se vždy dokončuje vakcínou PCV20. Přechod na PCV20 je možný kdykoli během očkovacího schématu. Pokud mají děti s rizikovými faktory ukončené očkování, ale nedostaly ani jednu dávku PCV20, dostanou jednu dodatečnou dávku PCV20, a to nejdříve 8 týdnů po poslední dávce jiné konjugované pneumokokové vakcíny a nejméně 1 rok po dávce PPSV23. Očkovací schéma pro děti mladší než 5 let s nejvyšším rizikem, tedy s kochleárním implantátem, únikem mozkomíšního moku nebo s imunokompromitujícími stavy musí obsahovat nejméně 2 dávky PCV20; tedy pokud nedostaly ani jednu dávku, potřebují 2 dávky PCV20 v intervalu 8 týdnů, přičemž 1. dávka se podá nejdříve 8 týdnů po předchozí dávce konjugované vakcíny. Děti ve věku 5 a více let, dostanou 1 dávku PCV20 bez ohledu na počet jiných pneumokokových vakcín, které dostaly v minulosti.
Očkování dětí po transplantaci hematopoetických kmenových buněk
Děti po transplantaci hematopoetických kmenových buněk se očkují pneumokokovými vakcínami bez ohledu na očkování před transplantací. Vakcinace se zahajuje 3‑6 měsíců po transplantaci a neměla by být zahájeno později než 6 měsíců po transplantaci i v případě přetrvávající imunosupresivní terapie. Podají se 3 dávky PCV20 v intervalu 4 týdny mezi dávkami a 4. dávka 12 měsíců po transplantaci, nejdříve 6 měsíců po 3. dávce. Děti, u kterých již bylo očkování zahájeno, schéma dokončí očkovací látkou PCV20. Pro děti po transplantaci hematopoetických buněk, které již po transplantaci byly očkovaná 4 dávkami pneumokokové vakcíny, z nichž alespoň 1 byla PCV20 nebo PPSV23, nemají indikaci další dávky.
Zaměnitelnost vakcín, přechod v rámci schématu
Schéma zahájené kteroukoli konjugovanou pneumokokovou vakcínou je možné dokončit jinou konjugovanou vakcínou. Je tak možný přechod z PCV10 na PCV13 nebo na PCV15, eventuálně z PCV13 na PCV15 kdykoli v průběhu schématu za dodržení podmínky aplikace celkem 3 dávek (schéma 2+1).
Při přechodu na PCV20 se postupuje takto:
Pokud dojde po první nebo po druhé dávce standardního schématu k přechodu na PCV20, je potřeba dodržet schéma 3+1. Po první dávce jiné vakcíny se podají 2 dávky v intervalu 4‑8 týdnů a posilující dávka ve věku 12‑15 měsíců. Po druhé dávce jiné vakcíny buď 1 dávka 4‑8 týdnů po druhé dávce jiné vakcíny a posilující dávka ve věku 12‑15 měsíců nebo jen posilující dávka ve věku 11‑13 měsíců.
Aplikační cesty a místa
Konjugované očkovací látky jsou určeny k intramuskulární aplikaci, u kojenců do anterolaterální oblasti stehna, u batolat do anterolaterální oblasti stehna nebo do deltového svalu a u starších dětí do deltového svalu. V případě kontraindikace intramuskulární aplikace při významné krvácivé poruše je možné konjugovanou vakcínu podat subkutánně.
Konkomitantní vakcinace
Pneumokokové vakcíny je možné aplikovat s jakoukoli jinou jednou nebo více očkovacími látkami. Při podání do stejného aplikačního místa by měla být vzdálenost jednotlivých vpichů nejméně 2,5 cm.
Intervaly mezi jednotlivými dávkami
Dodržování doporučených intervalů mezi dávkami zajišťuje dítěti optimální ochranu. Při nedodržení minimálního intervalu existuje riziko snížené imunogenity a tím i účinnosti. Pokud je minimální interval zkrácen o 4 nebo méně dní, dávka je považována za platnou a neopakuje se. Při zkrácení minimálního intervalu o více než 4 dny není dávka považována za platnou a je nutné ji opakovat opět s dodržením minimálního intervalu od chybně podané dávky.
Minimální intervaly mezi jednotlivými dávkami konjugovaných pneumokokových vakcín jsou obecně 8 týdnů. Pouze mezi dávkami primovakcinace ve schématu 3+1 a u záchytného schématu ve věku 7‑11 měsíců je minimální interval 4 týdny. Retrospektivně se považuje za platný i interval 4 týdny mezi prvními dvěma dávkami primovakcinace i u schématu 2+1; tedy dávku chybně podanou v intervalu 4‑7 týdnů není nutné opakovat.
Při překročení doporučených intervalů je dítě ohroženo pozdním dosažením potřebné ochrany a dávka se doplní při nejbližší možné příležitosti. Při překročení doporučeného intervalu se všechny dávky považují za platné.
Věk doporučený k očkování
Očkovací schéma je doporučeno tak, aby poskytovalo včasnou a dostatečnou ochranu. Při podání vakcíny dříve než v doporučeném věku nemusí být očkovací látka dostatečně imunogenní a není považována za platnou. Je potřeba ji opakovat nejdříve v doporučeném věku a nejdříve v minimálním intervalu od chybně podané dávky.
Žádnou pneumokokovou vakcínu není možné podat dříve než v 6 týdnech věku.
Posilující dávka schématu 2+1 i 3+1 se aplikuje nejdříve v 11 měsících.
Odpovědnost za očkování
Očkování je sdílenou odpovědností registrujícího praktického lékaře pro děti a dorost a specializovaných pracovišť o dítě pečujících. Pracoviště, která očkování neposkytují, by měla očkování písemně doporučit registrujícímu lékaři. Česká vakcinologická společnost ČLS JEP podporuje očkování v nemocnicích během hospitalizace např. při diagnostickém pobytu, před propuštěním z hospitalizace pro akutní onemocnění nebo po operacích a před propuštěním předčasně narozených dětí.
Kontraindikace očkování
Pneumokokové vakcíny nemají žádné specifické kontraindikace. Podobně jako u jiných očkovacích látek je kontraindikací anamnéza anafylaktické reakce po předchozí dávce vakcíny nebo po látce v očkovací látce obsažené. Středně těžce nebo těžce probíhající akutní onemocnění je důvodem k odkladu očkování do zlepšení stavu. Mírně probíhající akutní onemocnění není důvodem k odkládání vakcinace.
Imunokompromitující stavy nejsou kontraindikací očkování, ale mohou vést ke snížené imunogenitě a účinnosti vakcíny. Všechny imunokompromitované děti by měly být proti pneumokokovým infekcím očkované. Časování vakcinace je závislé na stupni a předpokládaném trvání imunokompromitujícího stavu, ale nemělo by být zbytečně odkládáno. Poskytnutí nekompletní ochrany je přínosnější než neposkytnutí ochrany žádné.
Žádné neurologické onemocnění není kontraindikací pneumokokových vakcín a děti se závažnými neurologickými onemocněními by měly být řádně a včas očkované.
Doporučení
Česká vakcinologická společnost doporučuje očkování všech dětí mladších než 5 let a dětí s rizikovými faktory ve věku 5‑17 let podle schémat uvedených výše.
Schváleno výborem České vakcinologické společnosti ČLS JEP dne 10. dubna 2024
Reference
- https://www.cdc.gov/vaccines/vpd/pneumo/hcp/who-when-to-vaccinate.html
- https://www.cdc.gov/vaccines/acip/meetings/downloads/slides-2023-06-21-23/04-Pneumococcal-Kobayashi-508.pdf
- https://www.cdc.gov/vaccines/hcp/acip-recs/general-recs/immunocompetence.html
- https://www.canada.ca/en/public-health/services/publications/healthy-living/canadian-immunization-guide-part-1-key-immunization-information/page-13-recommended-immunization-schedules.html
- Zprávy CEM (SZÚ, Praha) 2023; 32(6-7): 261-266.
- Zprávy CEM (SZU, Praha) 2022; 31(6): 217–221.
- Zprávy CEM (SZÚ, Praha) 2021; 30(4): 115–120.
- Zprávy CEM (SZU, Praha) 2020; 29(6): 246–252.
- SPC jednotlivých vakcín
- Plotkin's Vaccines - Electronic